抗不安薬の減薬とTMS治療
ベンゾジアゼピン系抗不安薬をやめられず、悩まれている方は少なくありません。
その要因はさまざまですが、どうしてもやめられない場合は、TMS治療が減薬のサポートとなる可能性があります。
ただし減薬が困難となっている要因は個人差がありますので、専門家の判断が必要となります。
ここでは、ベンゾジアゼピン系抗不安薬の減薬について考えていき、TMS治療の可能性についてお伝えしていきます。
抗不安薬がやめられない

抗不安薬は、不安や緊張を和らげるお薬として、広く処方されているお薬になります。
即効性が期待でき、またお薬そのものの安全性は高いために、安易にお薬が処方されてしまう傾向にありました。
近年では少しずつ状況は変わり、内科などでは処方がしにくくなり、医師側の意識も高まりつつあるために、必要最小限で使われるようになってきています。
しかしながらこれまでの歴史の中で、ベンゾジアゼピン系抗不安薬がやめられなくなってしまっている方は少なくありません。
ベンゾジアゼピン系抗不安薬の乱用が続いた実情について詳しくは、デパスがついに処方制限!なぜデパスが乱用されてきたのか(元住吉こころみクリニックHP)をご覧ください。
アルコールのデメリットをイメージしてみよう

ベンゾジアゼピン系抗不安薬のデメリットを考えていくにあたっては、アルコールを考えるとわかりやすいです。
ベンゾジアゼピン系抗不安薬もアルコールも作用メカニズムは似ていて、脳の神経細胞の働きを抑えるGABAの働きを強めることで作用が表れます。
ですからアルコールのデメリットと同じように、
- 依存性
- 認知機能への影響
などに注意が必要です。
認知機能への影響は?
アルコールは、明らかに認知機能に影響があります。
アルコール中毒の方の脳は萎縮が早く進み、認知症の発症リスクも高まります。
それに対して、ベンゾジアゼピン系抗不安薬や睡眠薬が中長期的な認知機能に影響があるかは、専門家の間でも長らく議論されてきました。
最近の論文を2つご紹介します。
カナダで65歳以上、およそ1万人を10年間追跡した大規模調査では、ベンゾジアゼピン系のお薬を使っている人は認識機能の悪化につながる方が1.3倍程度多いですが、認知症やアルツハイマー型認知症の原因とは関係がないという結論となっています。
【高齢者に認知症や認知症閾値以下の認知障害リスクがベンゾジアゼピン系の使用と関係しているか?】
2018年6月までの論文をまとめて解析した結果では、ベンゾジアゼピン系の使用によって1.3~1.4倍の認知症リスク増加と関係していると報告されています。
【初発症状バイアスをコントロールした下での、ベンゾジアゼピン使用に関連する認知症リスクのシステマティックレビューとメタアナリシス】
このようにみると、1.3~1.4倍「程度」と考えるか、「も」と考えるかは個人差があるかと思います。
認知症になっていく方には、不眠症や不安症状がその前に症状として表れやすく、そのためにベンゾジアゼピン系のお薬を使うことが多いという可能性もあります。
ですから認知機能という面では、できれば減薬したほうが良いですが、過度に心配はしないでいただいた方が「早く減らさなければ」というプレッシャーも和らぎ、結果的に減薬もしやすくなると考えられます。
抗不安薬の依存性と常用量依存
ベンゾジアゼピン系抗不安薬のもうひとつの問題が、「依存性」です。
依存性を考えていくにあたっては、
- お薬の要因
- 本人の要因
こちらの2つを考えていく必要があります。
まずはお薬の要因からみていきましょう。
お薬の要因

依存を考えていくにあたっては、3つのポイントがあります。
- 身体依存
- 精神依存
- 耐性
身体依存
お薬が体に常にある状態になると、その状態をもとに脳の機能がバランスをとるようになります。
その状態から急にお薬が体から抜けると、離脱症状となって不調をきたします。
具体的には、
- 身体症状:頭痛・肩こりなど筋緊張・倦怠感
- 精神症状:不安・ソワソワ・イライラ・落ち込み・無気力・不眠
- 自律神経症状:めまい・吐き気・動悸・ふるえ・発汗
このように、人それぞれ様々な離脱症状となります。
精神依存
精神依存とは、その名の通りで心の依存です。
「お薬がないと調子が悪い」という考えが強くなり、薬を飲まないと不安になってしまいます。
ベンゾジアゼピン系抗不安薬ではそこまで精神依存が強くはありませんが、効果の実感が強い短時間型のお薬ほど、精神依存が認められます。
精神依存が強いお薬は、ときに乱用にもつながります。
耐性
耐性とは、お薬の効果がだんだん薄れていくことになります。
ベンゾジアゼピン系抗不安薬は、飲み続けているとお薬が体に慣れてしまいます。
病院などでは、病状により興奮がひどい場合には、ベンゾジアゼピン系のサイレース(一般名:フルニトラゼパム)をゆっくり静脈注射していきますが、ベンゾジアゼピン系のお薬を普段から服用されている方には、明らかに効果が良くないことで医者は実感します。
アルコールとの違い

これまで取り上げて3つの特徴は、まさにアルコールと同じです。
アルコールは合法的な成分ですが、脳に作用して依存しやすいという点は、「アルコール依存症」を考えていただければ明らかです。
むしろアルコールの方が、ベンゾジアゼピン系のお薬よりも依存しやすいです。
アルコールと抗不安薬の違いは、精神依存の部分が最も大きいです。
「お酒に酔う」ことで、日常との違いを明らかに感じます。
ですから量がどんどんと増えていき、結果的にコントロールを失って依存となってしまいます。
さらにたちが悪いことに、心理的に自己防衛するために「否認」が働き、自分自身のアルコールの問題を認識できなくなります。
一方でベンゾジアゼピン系抗不安薬では、このようになることは少ないです。
量が増えることはないけれども、お薬を減らそうとする離脱症状でやめられない…このような常用量依存と呼ばれる状態になりがちです。
ですからアルコールと異なり、お薬をやめたくても減らせないと苦しむ方が多のです。
抗不安薬を減らせない本人の要因

どうしてもお薬の問題に目が行きがちですが、お薬を減らせない本人の要因にも目を向けることが大切です。
様々な要因が考えられますが、具体的には以下のようなケースがあります。
- 病状が本質的に良くなっていない
- パーソナリティ傾向がある
- アディクション傾向がある
離脱症状は一般的には、1~2週間で慣れていき、次第に落ち着いてくることがほとんどです。
お薬を減らして1か月を超えて症状が落ち着かない場合は、本人の要因も考えていく必要があります。
不安障害であれば、お薬を飲んで落ち着いていたとしても、意識下に不安が残っていることもあります。
またお薬が減ること自体に対して不安が強く、減らしたことで症状を作り出してしまうこともあります。
物質依存傾向があると、お薬がやめられなくなってしまいます。
文献を見ても、製薬会社に問い合わせをしても、離脱症状が中長期に続くことは報告されていません。
しかしながら実際には、本人の要因も判然としないにもかかわらず、離脱症状が残ってしまう方を何人か経験しており、事実として苦しまれています
スタンダートな減薬方法とは?
それではまず、お薬の一般的な減薬方法についてみていきましょう。
離脱症状がみられた時に取りうる選択肢は、
- 慣れるのを待つ
- 元に戻す
の2つになります。
多くの場合が、2週間までで次第に薄れていきます。
離脱症状が続く場合は、元の量に戻さざるを得ません。
少しずつ減量していく方法としては、以下の3つの方法があります。
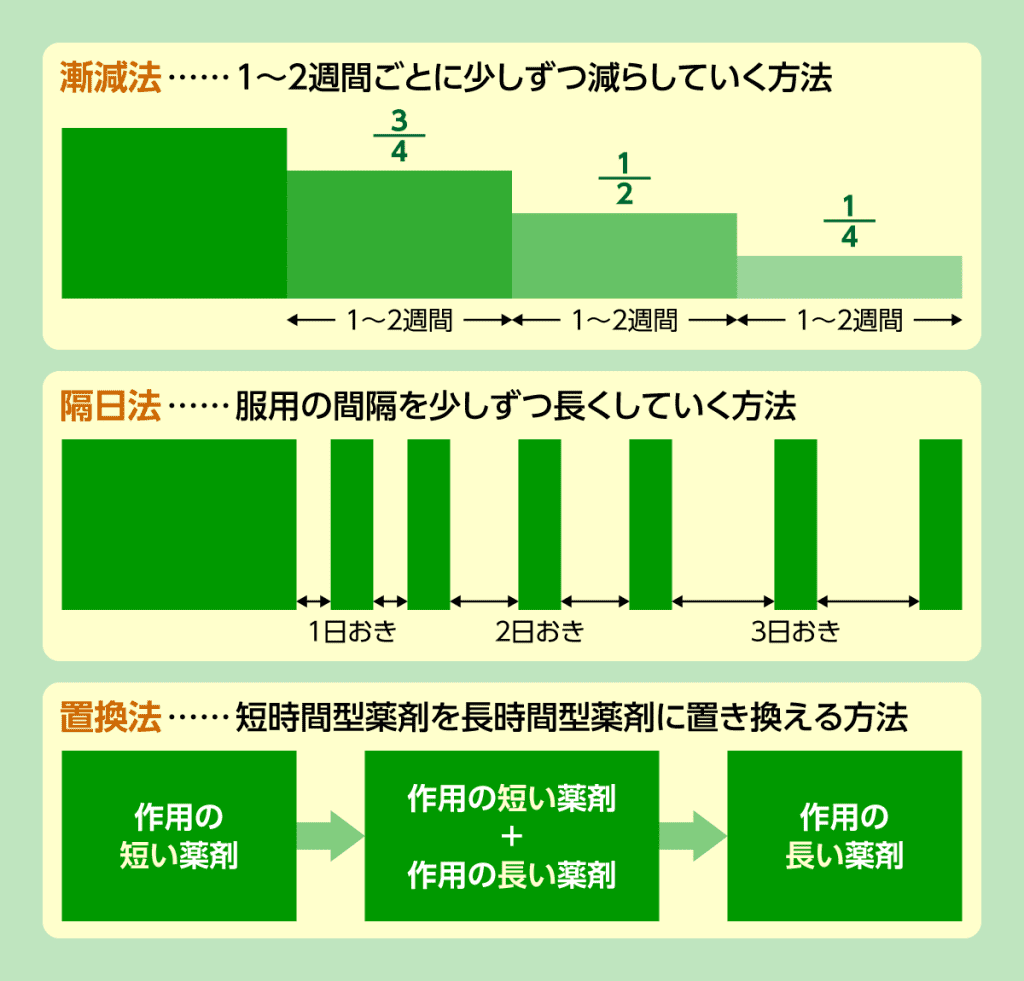
基本的には漸減法を行っていきますが、離脱症状が2~3日後に認められる方では、隔日法なども可能です。
どうしても少しずつ減薬できない場合は、作用時間の長いお薬に置き換えて、少しずつ減量していきます。
よく使われるお薬としては、メイラックス(一般名:ロフラゼプ酸エチル)やセルシン/ホリゾン(一般名:ジアゼパム)などが挙げられます。
TMS治療を活用した抗不安薬の減薬

rTMS治療の効果を活用して、抗不安薬の減量を期待することはできます。
その効果には4つの方向性がありますが、可能性があるというだけで効果がハッキリしていない部分もあります。
- 不安を軽減して病状の安定
- 依存症としての渇望の軽減
- 離脱症状の軽減
- 心理面での効果
ベンゾジアゼピン系抗不安薬を減量できない要因は個人差があります。その要因を推測し、TMS治療を生かせるかを検討していきます。
不安を軽減しての病状の安定
TMS治療は、不安障害にも効果が期待することができます。
基本的には右DLPFC(背外側前頭前野)をターゲットにした低頻度刺激になります。
もともとの病状が安定することで、抗不安薬を減薬しやすくなります。
不安障害とTMS治療依存症としての渇望の軽減
依存症としての側面としては、アルコール依存症での研究が参考になります。
アルコール依存症では、右DLPFC高頻度刺激では効果が示されましたが、左では示されませんでした。
【アルコール依存症における反復経頭蓋磁気刺激の有効性:シャム刺激対照研究】
【アルコール依存症の治療のための反復経頭蓋磁気刺激法(rTMS)】
いわゆるドパミン系での物質依存症では、左DLPFC高頻度刺激での渇望の軽減や物質消費量が減少することが示されています。
【物質依存患者での渇望と物質消費に対するTMSの効果:システマティックレビュー&メタアナリシス】
これをもって右高頻度刺激が適切とはいえず、うつ症状を伴っている場合は左高頻度刺激を行うことで、あわせて依存症に対する効果も期待していきます。
離脱症状の軽減
物質依存での離脱症状については、メタンフェタミン依存症で報告がなされています。
ヒロポンという覚醒作用のあるお薬(覚せい剤)として処方され、その依存性から、現在は処方されることはまずなくなったお薬です。
左DLPFC高頻度刺激(10Hz10分を2日インターバル挟んで10日)行ったところ、離脱症状、渇望、睡眠の質、うつ及び不安が有意に改善したとする報告があります。
ドパミン関係の離脱症状については、左DLPFC高頻度刺激で離脱症状が軽減する可能性があります。
心理面での効果
TMS治療では、心理的な側面で減薬を進めていける可能性があります。
それには、以下のような点があります。
- ベンゾジアゼピン系抗不安薬が減量するほどTMS治療の効果が期待しやすくなるポジティブな循環
- お金をかけて治療しているという心理的な覚悟
- こまめに通院することでの行動活性化
こういった心理的な部分も、TMS治療のメリットになります。
TMS治療は一般的に、ベンゾジアゼピン系のお薬が減るほど効果が期待しやすくなります。
脳を刺激する治療ですから、抑制するお薬がなくなるほうが治療効果が期待しやすいのです。
お金をかけて治療していることも合わさり、覚悟をもって減薬に臨むことができます。
またTMS治療は、最低週2~3回の通院が必要となりますので、行動活性化の治療効果もあります。
当院のTMS治療プラン
抗不安薬についてのTMS治療としては、大きく2つの方法が行われます。
- 左背外側前頭前野への高頻度刺激
- 右背外側前頭前野への低頻度刺激
不安症状のために抗不安薬を服用しているため、右DLPFCへの低頻度刺激が基本となります。
うつ症状など気分の不安定さが背景にあるケースも、左DLPFC高頻度刺激が相対的に向いていることもあります。
ただしイライラ感や焦燥感が目立つようなケースは、右DLPFC低頻度刺激の方が適しています。
当院でのTMS治療費
少しずつ減量していく方法としては、以下の3つの方法があります。
- 左高頻度刺激:10分枠 5,280円(税込)※継続3,850円~4,950円
- 右低頻度刺激:20分枠 13,200円(税込)※継続9,900円~12,100円
- 右低頻度刺激:30分枠 15,840円(税込)※継続12,320円~14,520円
治療費について詳しくは、TMS治療費のページをご覧ください。
TMS治療をご検討の方へ

ベンゾジアゼピン系抗不安薬は、離脱症状も相まってなかなか減薬できずに、悩まれている方が少なくありません。
TMS治療をうまく活用して、減薬に取り組むことができる場合があります。
このためにはTMS治療の知見はもちろんのこと、前提となる心の治療経験が非常に大切です。
当院には10名の精神科医が在籍していますが、両方に精通した医師4名のみ(2021年9月現在)が担当させていただきます。
TMSは治療選択肢のひとつとして、患者さんの立場に立ってご相談させていただきます。
TMS治療にご興味お持ちの方は、東京横浜TMSクリニックにご相談ください。

執筆者紹介
大澤 亮太
医療法人社団こころみ理事長
日本精神神経学会
精神保健指定医/日本医師会認定産業医/日本医師会認定健康スポーツ医/認知症サポート医/コンサータ登録医/日本精神神経学会rTMS実施者講習会修了
